緑内障
眼圧や眼底検査は初診で行うことが多いので、見つかれば早期発見が可能です
40歳以上の20人に1人、70歳以上の10人に1人は緑内障です。
とても多い病気で、失明原因の1位です。
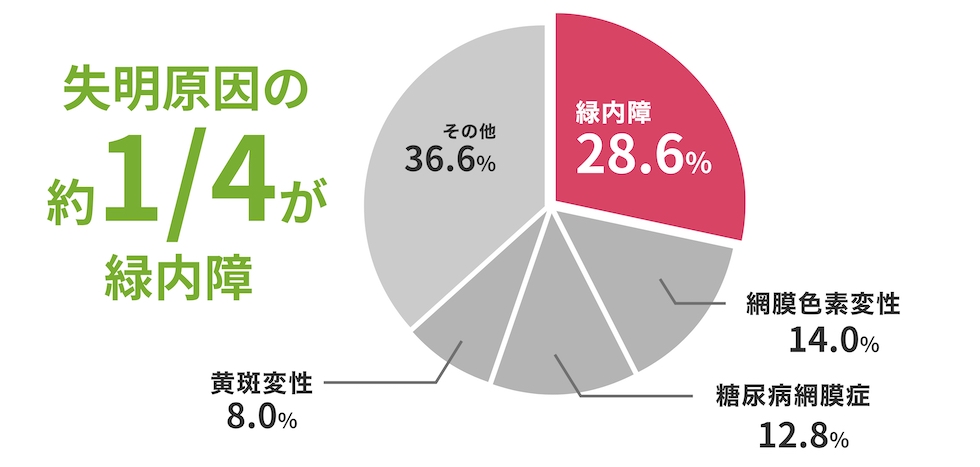
緑内障は「進行性の網膜の神経節細胞の消失を伴う神経症」と定義されています。視神経乳頭には特有の陥凹が認められ、その場所に一致した、特有の視野欠損が認められます。眼圧が高いか低いかは問題視されません。失明原因の第1位の理由としては、頻度が多いこと、現在の医療では一度失った神経細胞は再生しないこと、進行すること、自覚症状が末期までないことなどが考えられます。
緑内障患者さんの90%は自覚症状(視野が欠ける、みづらいなどの見え方の変化)がありません。よく、緑内障のパンフレットを見ますと、見えない部分の視野が黒く塗りつぶされています。あんなに黒い影が視界にあれば誰でも気が付くはずです。ではなぜ末期まで視野欠損に気づかないのでしょうか?

緑内障のパンフレットにはこのように視野が欠けた所は黒く見えるかのように表示されています。これならだれでも視野障害に気づくはずです。
実は視野が欠けるとその欠けた部分を、周囲の背景で埋めてしまうことを、瞬時に脳が行っているのです。そのために気が付かないのです。その他に視野欠損の進行には左右差がありますので、両眼で見ていますと、良い方の目でカバーしてしまい、気づかないということもあります。また、ゆっくりと何年もかけて進行するため気づきにくいことも考えられます。患者さん本人が視野欠損に気づいた時は、相当に進行していることが多いのです。

正常な人の見え方:右下の子供も車も見えています。(出典:belgeOphtalmol.2003)

緑内障の患者さんの見え方:見えない部分を脳が周囲の景色で一瞬で埋めてしまうため、子供に気づきません。
両眼で見ると気づかない
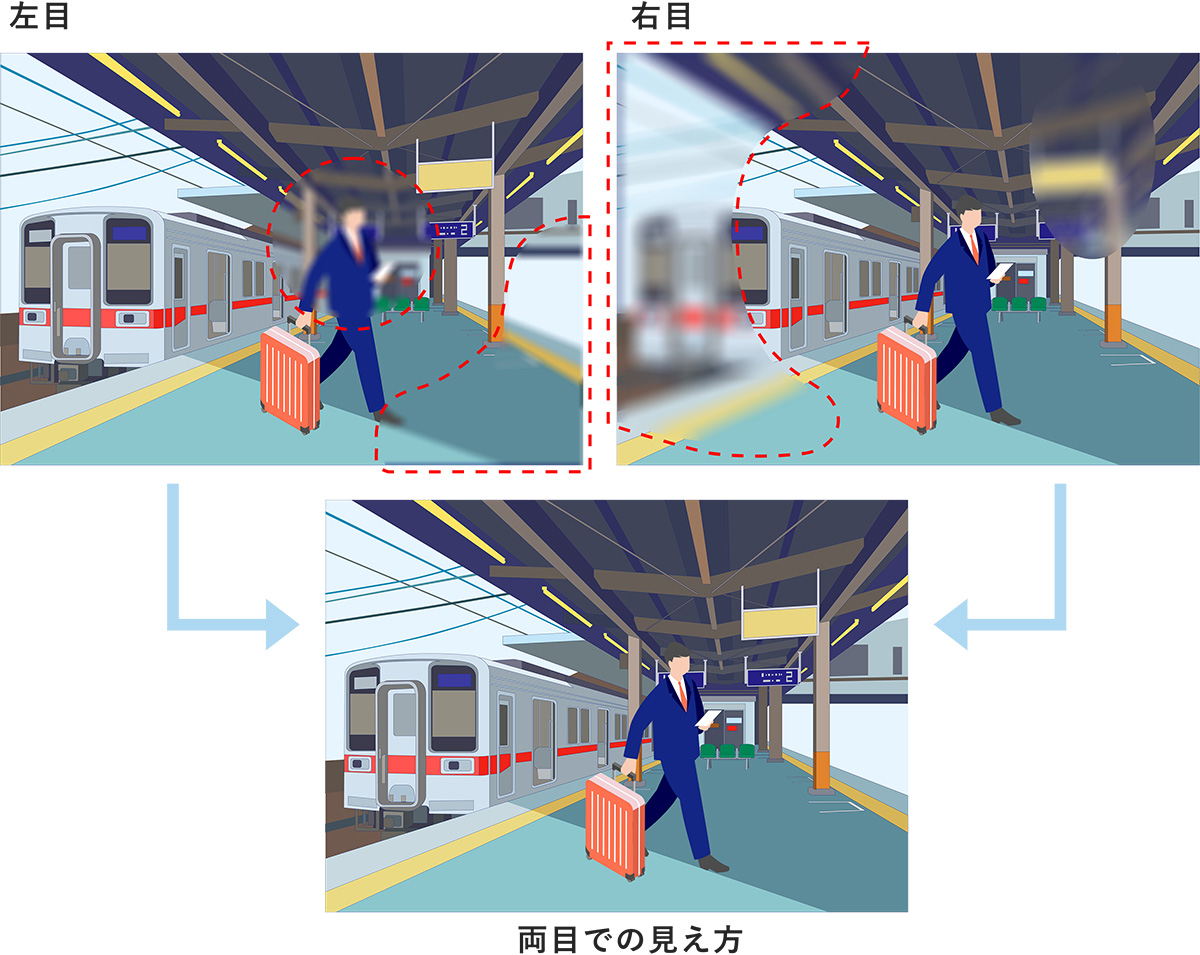
上記のように両眼で補い合うので視野異常を自覚しづらい!ことがわかります。よって、片目ずつ確認が必要です。
緑内障を早期発見するには
緑内障の最初の変化は視神経乳頭(視神経が眼球に入ってくる部分)に生じます。健診でも最近は視神経乳頭の変化をよく見るようになっています。緑内障特有の陥凹があれば眼科の精査を進めています。健診の機会がありましたら、積極的に受けるようにしてください。
実際には、多くの健診では眼底検査は追加でおこなうオプションの検査になっているため、自覚症状がないと希望されない方が多いようです。緑内障患者さんの90%は自覚症状がありませんし、70歳以上の10人に1人が緑内障ですので、健診時に眼底検査を受けることをお勧めします。また、40歳以上の20人に1人が緑内障ですので、若い方でも油断せず健診や眼科での検査をうけられる方が安心です。
眼圧や眼底検査は初診の場合には行うことが多いので、そこで見つかれば早期の発見が可能になります。
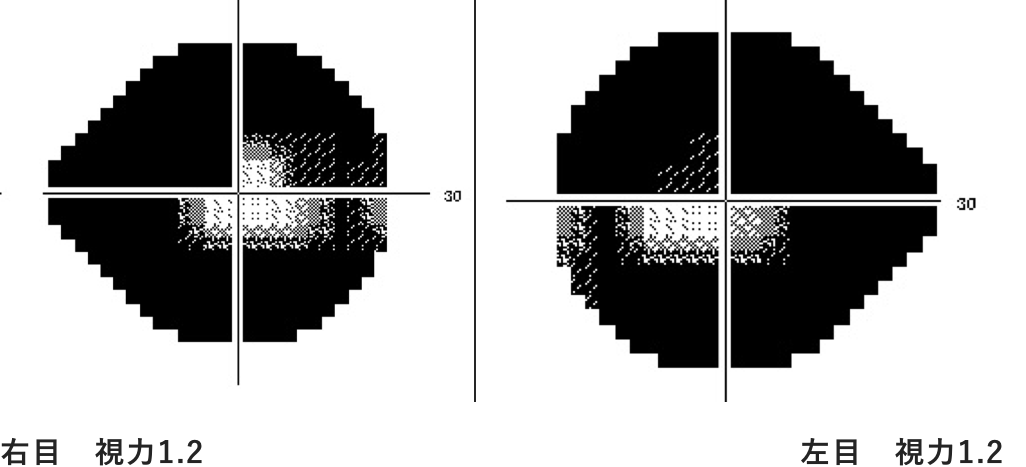
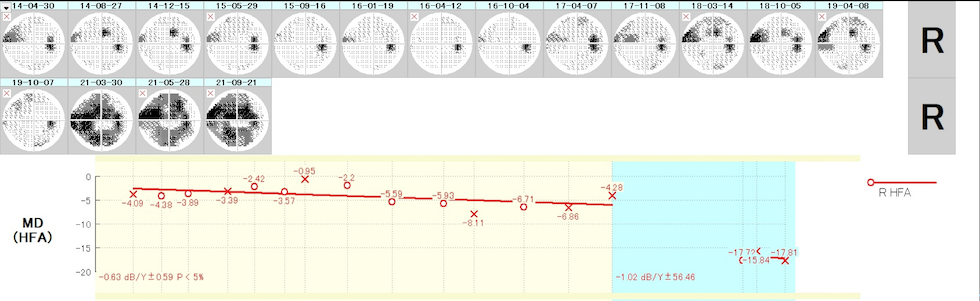
下記の画像は、初めて特定検診で眼底検査を受け、緑内障を指摘された68歳の男性の視野です。
中心が見えているので、視力検査では異常が見つかりません。免許の更新も通ります。
緑内障の検査には様々な方法があります
眼圧検査
眼球の硬さを表す数字で、㎜水銀柱(mmHg)という単位で表示します。
主に、空気で測定する場合と、アプラネーションという直接角膜に触れて測定する方法があります。どちらも長所、短所があります。
当院では基本は両方で測定して確認していますが、差がある場合にはアプラネーションの値を採用するようにしています。
日内変動と言って、誰でも最低4mmHgは眼圧が1日の中で変動しているようです。
診療時間内で測定していますと、「眼圧が十分に下がっているのに進行する」方がいます。そのような場合は、患者さんが自分で眼圧を測定できる器機を使い、自宅での眼圧を測定することもあります。
夜中や朝方に急に高くなっている方もいます。
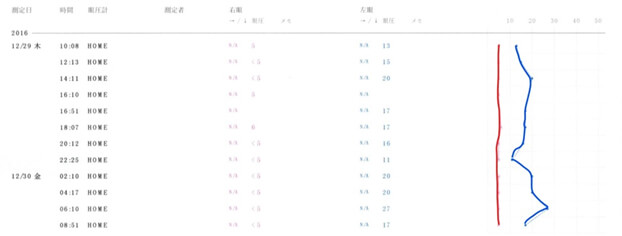
24時間眼圧測定:
右目(赤)は緑内障手術(ろ過手術)後で、眼圧は5~6mmHgに安定しています。
左目(青)は手術を行っていないため、11〜27mmHgまで大きく変動しています。
OCT(眼底3次元画像解析)
OCTは眼底疾患の診断だけでなく、緑内障の診断にも大変に有効です。
乳頭周囲の網膜の厚みを360度測定することで、どの部位の神経が減少しているかはっきりと分かります。判断に迷うような早期の緑内障に特に有効です。
また、進行した緑内障でも次に視野異常が出る部位を予想することも可能です。下方の視野欠損は日常生活に大きな影響を生じるため、下方の視野に一致する部位の神経の厚みを測定することで、将来の視機能の判定に役に立ちます。
さらに精度が向上すれば、視野が良く測定できない方の進行の判定に、OCTのデータが利用できるようになる可能性があります。
新田眼科でもOCTと視野の変化を比較検討しています。
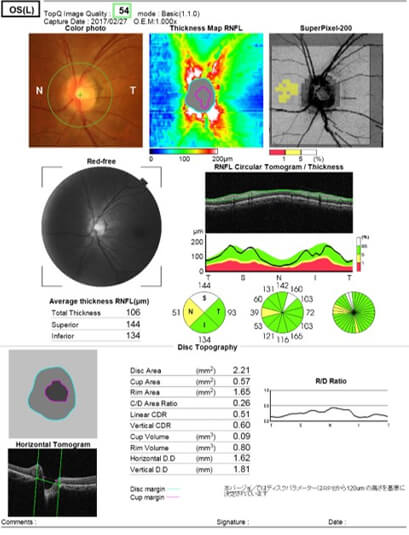
正常なOCT所見
正常な網膜は上下方向が厚くなっており、2峰の山として検出されます。正常な網膜神経線維の厚みは120~130ミクロンくらいです。近視の方は平均して薄いようですし、測定機械によって正常な厚みは異なります。ポイントは左右上下の4ヶ所の厚みに差があるかに注目して、異常かどうかの判断をしています。正常な方は4ヶ所で大きな差はありません。
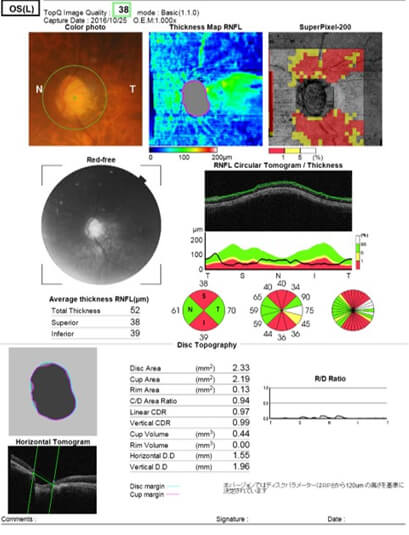
進行した緑内障のOCT所見
上下ともに神経線維の厚みが38ミクロン(正常は約120ミクロン)と3分の1まで減少しています。
視野検査
見えない部分を検出する検査です。静的視野と言って、自動で測定する検査が主流です。
集中力が必要な検査ですので、体調などでばらつきも出ます。そのため、1回ごとに検討するのではなく、何回か測定し平均した流れとして進行しているか検討します。そのためには専用の解析ソフトが有用です。
当院ではハンフリー自動視野計で測定し、B-ラインという専用の解析ソフトで進行の有無を判定しています。
進行した患者さんの場合には、全体の視野がどのくらい残っているかを見るために、ゴールドマン動的視野検査を行います。
強調しておきたいことは、もともとある神経の量から30~40%以上も神経が減少してから、やっと視野異常が検出されるということです。
視野は緑内障の早期の変化をとらえる検査ではないということです。そこで早期発見にはOCT検査で神経厚みを実測する方法が有効となります。
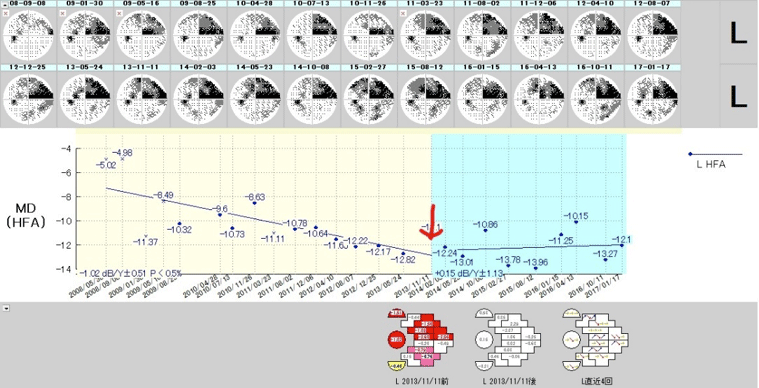
視野の変化を専用ソフトで解析した結果です。右肩下がりに悪化をしていた視野が、緑内障ろ過手術(色が変わる時に手術をしています)の後には進行が止まり平坦になっています。
眼底検査
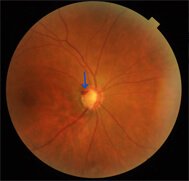 視神経乳頭の陥凹や神経線維の欠損などを調べます。緑内障の発見のきっかけは眼底所見ですから、以前は立体所見を詳細にスケッチし、写真で記録し陥凹の深さを調べていました。
視神経乳頭の陥凹や神経線維の欠損などを調べます。緑内障の発見のきっかけは眼底所見ですから、以前は立体所見を詳細にスケッチし、写真で記録し陥凹の深さを調べていました。
しかし、日本人は近視が多く、近視の視神経乳頭の変化と初期の緑内障の変化が似ているため、乳頭所見のみでは初期の異常をとらえることが困難です。
現在はOCTを併用しつつ、視神経乳頭出血(左図の矢印)といった確実に視野が悪化していく所見をみるために、定期的に眼底検査おこなっていくことが大切です。
角膜中心厚
角膜の厚みはおよそ540μm(0.5㎜)です。極端に薄い方は、100μmで4~5mmHgは眼圧が低く測定されてしまうという報告もあります。
円錐角膜という角膜が薄くなる病気の方は、眼圧がとても低く測定されますので、眼圧の補正が必要な場合があります。
隅角検査
眼内で作られる血液のような役割をする房水が、眼外に出ていく場所を隅角といいます。隅角が強度に狭い場合は急性緑内障発作を生じる危険があります。
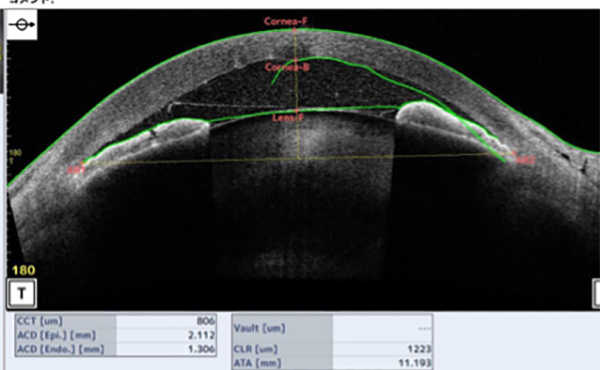
当院では、前眼部3次元解析装置カシアを用いて、正確に診断し、数字で記録するようにしています。
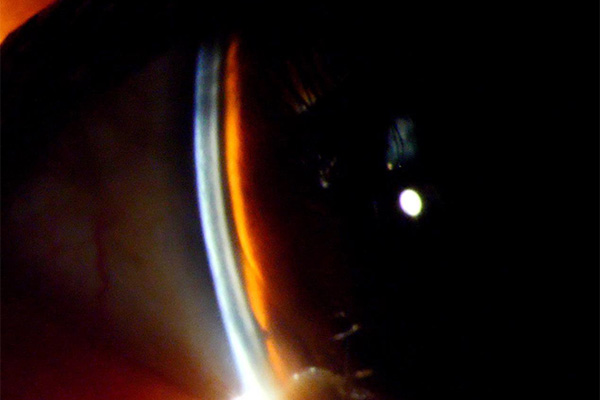
スリット初見:角膜と虹彩の隙間が狭い

隅角鏡で見た所見:隅角は閉塞していることを確認
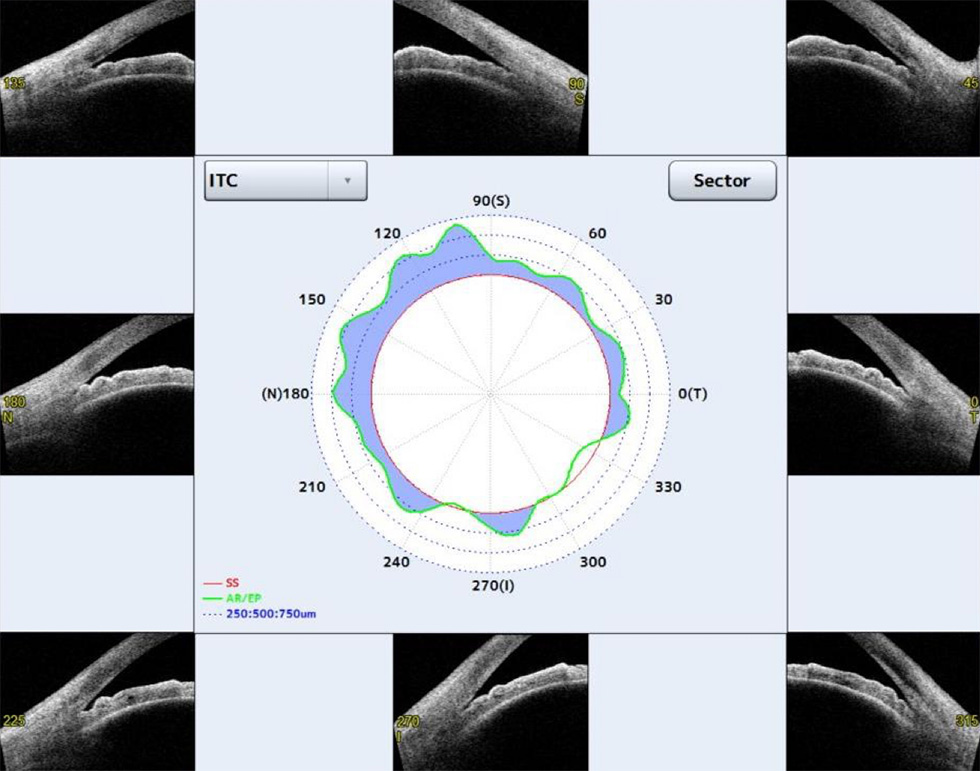
隅角の状態を前眼部OCT(カシア)で測定。隅角の80%近くが閉塞状態なので、急性閉そく緑内障発作の危険がある眼と判断されます。
血圧検査
なぜ、緑内障で血圧検査?と思われる方も多いと思います。日本人には正常眼圧緑内障が多く、眼圧以外の要因が視神経障害に影響しているのは確実です。最近の眼内血流量測定の報告から眼循環が影響している可能性が出てきました。昔、私が群馬大学で研究していたのが緑内障の眼循環でした。
しかし、当時は全く眼循環の影響は否定されていました。今後は血圧を考慮した点眼の選択などが重要になってくると考えています。少なくとも、低血圧の方にはβブロッカー(チモロールやカルテオロール)は使用しない方が良いと考えています。また、夜間の低血圧にも注意が必要です。低血圧気味の方には、寝る前のβブロッカーはやめた方が良いと考えています。
緑内障には二つのタイプがあります
閉塞隅角緑内障:全緑内障の約10%
若い時から遠方が良く見えていた、遠視の小柄な方に多いとされています。
「目だけは自慢だった。2.0まで見えていた」という方は老眼の時期が来たら、眼科で検査をお勧めします。眼科医は「前房が浅い」ことからこの病気を疑います。隅角検査で病気の段階を確認します。進行度に応じて治療を決めます。
隅角が狭い場合はタイプにより2通りの対応があります。
一つは、慢性閉塞隅角といって、非常にゆっくりと隅角が閉塞していき、徐々に眼圧が上昇する慢性タイプです。眼圧が高く、隅角に癒着を認めるので診断は容易です。治療は白内障手術と隅角癒着剥離術でほぼ眼圧のコントロールは可能です。
もう一つは、急性閉塞隅角緑内障といいます。もともと隅角が狭い人が散瞳(瞳が大きくなる)する条件が加わると発症します。急激な眼痛、視力低下、頭痛、吐き気を伴います。早く治療しないと失明してしまうことがある怖い病気です。発症前にはほとんど自覚症状がないことが多く、たまたま眼科の検査で狭隅角を指摘されることが多い病気です。
まだ癒着がなく軽症であれば、定期検査で状態をみることもあります。部分的に癒着が生じている場合は、レーザー虹彩切開術か白内障手術を行います。
開放隅角緑内障:緑内障全体の約90%
非常にゆっくりと進行するため、自覚症状に気が付きにくく、発見が遅れてしまいます。緑内障患者の90%は自覚症状がないのです。開放隅角緑内障にも様々なタイプが存在します。
正常眼圧は20mmHg以下とされていますので、常時21mmHg以上に上昇している場合は、治療が必要です。眼圧が高いと数値で確認できるため、眼圧を測る機会があれば診断は容易です。
正常眼圧緑内障と呼ばれています。日本人に最も多いタイプです。眼圧が正常なため、眼圧検査では見逃されてしまいます。健診や眼科受診時の眼底検査で、視神経乳頭の陥凹で発見されるくらいしか発見の機会はなく、早期発見は極めて困難です。
ぶどう膜炎に続発した緑内障。サルコイドーシスにはよく緑内障が続発します。
ステロイド緑内障:ほかの治療で使われたステロイドによる緑内障です。20%くらいの日本人にステロイドに感受性があるといわれています。特に若い人はステロイドの感受性が高く要注意です。アレルギー性結膜炎にフルオロメトロンの点眼を漫然と使用していると発症することがあります。
緑内障の治療法
閉塞隅角緑内障の場合
急性閉塞緑内障発作はとても怖い病気です。
若い時にはとても目が良くて1.5も見えていて(遠視)、目は自慢だった60代の女性に多くみられます。
急に激しい頭痛と吐き気、視力低下が起こります。眼圧は60mmHg以上に高くなります。
1週間も放置しておきますと、ほぼ失明状態になってしまいます。あまりに激しい頭痛のため、脳外科でCT,MRI検査を行い、嘔吐には内視鏡検査を行っているうちに時間がたってしまい、見えなくなることもあります。
隅角全周が一気に閉塞⇒眼圧上昇
頭痛嘔吐 視力低下 眼痛 充血 角膜浮腫
レーザー虹彩切開術
原発閉塞隅角症に対し、急性発作の予防として行う手技です。外来で簡単に行えるため、多くの眼科で施行されています。
この手技で最も注意しなければいけない合併症は実施後10年以降に発症する「水疱性角膜症」です。角膜内皮が徐々に減少して、角膜が白く濁ってきて角膜移植が必要になる重篤な合併症です。
約200人に1人くらいの頻度で発症します。レーザーをおこなった眼科医もレーザーを受けた患者さんも忘れたころに発症するため、レーザー虹彩切開術が原因とは考えないことが多いようです。通常のアルゴンレーザーを極力少なくし、YAGレーザーを主体に行うことで、発症を減らせるという報告もありますが完全にはなくせないようです。
50歳を過ぎて老眼がでてきている場合には、白内障手術を行う方が良いという考えが主流になりつつあります。もちろん、白内障も完全に安全な手術ではありませんので、患者さんの年齢や急性発作の危険度などを説明して、患者さんとともに治療法を決めていきます。
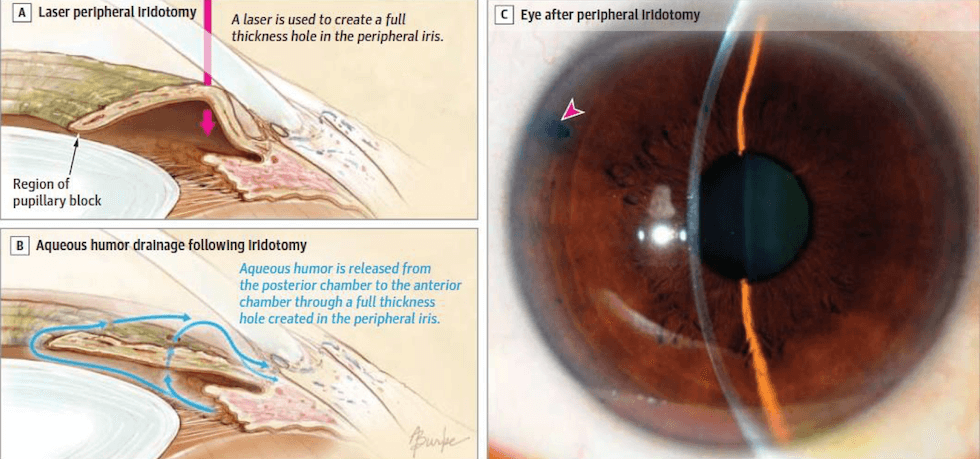
レーザーで虹彩に小さな穴をあけて房水の流れるバイパスを作る
白内障手術
白内障手術で、厚い水晶体を薄いレンズに交換することで、虹彩が下がり隅角が大きく開く
白内障手術は閉塞隅角を根治的に治す手技なので、ある程度高齢の方には、新田眼科ではレーザーよりも白内障をお勧めしています。
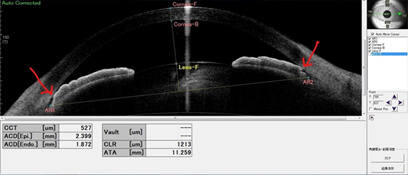
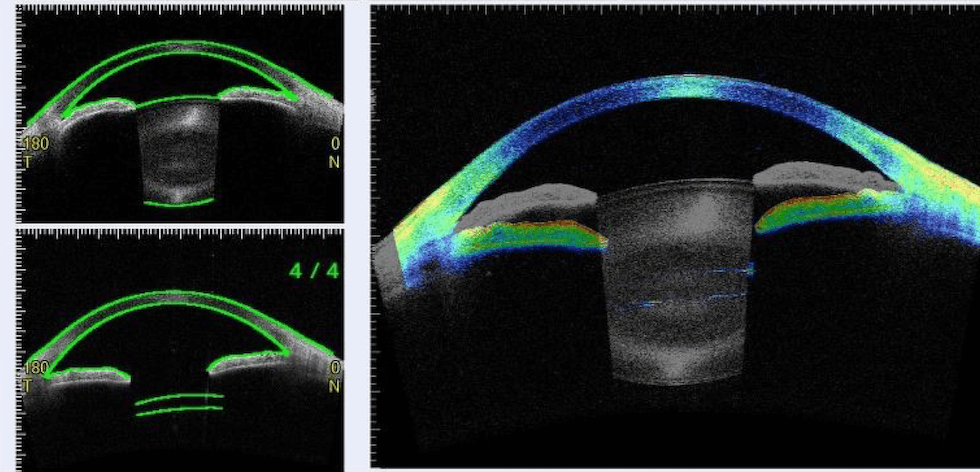
原発閉塞隅角症-術前
白内障手術前の隅角所見です。前眼部3次元解析装置カシアで撮影。矢印の先の隅角が狭くなっており、一部は角膜と接触しています。
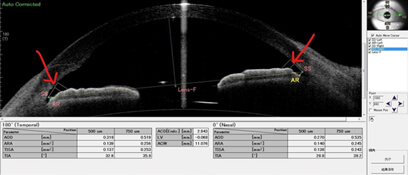
原発閉塞隅角症-術後
白内障手術後の隅角所見です。前眼部3次元解析装置カシアで撮影。隅角が拡大し角膜との接触が解除されています。
開放隅角緑内障の場合
基本は眼圧を下げること
日本人の正常眼圧10~20mmHgにあります。日本人の緑内障の訳70%は正常眼圧緑内障ですので、治療前の眼圧が15mmHgの場合どこまで下げるのべきか?という問題があります。
その人の視神経が障害されない眼圧まで下げることになりますが、適正眼圧の個人差がとても大きいため最初に決めることは困難です。
何回か視野検査を行って、視野が進行しない眼圧が適正眼圧となりますが、数回の視野検査が必要なため、期間が2年近くかかってしまいます。
そこで、初期の場合は治療前眼圧から20%、中等度以上であれば30%を目標眼圧と設定して、そこまで下げるように点眼を工夫していきます。
点眼治療
- 1.治療の中心は点眼
-
複数の点眼を組み合わせて眼圧をコントロールします。
房水産生を減らす薬と房水の流失をよくする薬をうまく組み合わせて使います。
プロスタグランジン(PG)製剤(ラトプロスト、タプロスなど)が良く効きますので、基本の点眼となります。PG剤を使用するときに気を付けなければいけないことがあります。
PG剤は約10%に全く効かない人がいることです。効かない点眼を使っても副作用ばかり出て、まったく無駄ですから、「片眼試験」を行います。片目だけ1ヶ月点眼して、左右差が出るか確認し、効果があれば両眼にします。
- 2.点眼治療を中断しないこと
-
治療を中断するなど信じられないと思われるかもしれませんが、きちんとしたデータで点眼治療開始後半年間で約40%の患者さんが治療を中断してしまうと報告されています。
90%の患者さんは見えないという自覚症状が無い上に、充血、皮膚の色素沈着、しみるなどの点眼の副作用が多い(目に優しい緑内障点眼はありません)、費用が高い(緑内障点眼は高いです)などが重なって止めてしまうのかもしれません。
新型コロナが心配で治療を中断してしまい、進行してしまった方がいます。
正しい点眼方法
- 点眼をしたら約1分間は目を閉じていてください。この間に点眼液がゆっくりと眼内に入っていきます。点眼直後に目を開けてぱちぱちと瞬きをする方がいますが、そうすると点眼液が目から鼻のほうに流れされてしまい目の中に吸収されません。
- 点眼は1滴入れば十分です。目から溢れてくるようであれば多すぎです。
- それでも目から溢れでてきてしまったものは、軽く拭き取ります。ティッシュなどを目頭や目尻に当てると吸い取り紙のように点眼液が吸われてしまい、眼内に十分に入らないので注意が必要です。
- 首が固くうまく目を上に向けない方は、寝て点眼した方が正確に目に入れることができます。
- 点眼液には正しい順番があります。水性、懸濁、油性の順に点眼していきます。水性は5分、懸濁は10分の間隔をあけて次の点眼をします。油性は最後です。
レーザー治療 隅角光凝固術 SLT
レーザーを用いて隅角の奥の通過障害部物質を溶かして、流失を促進させようという、専用の機器SLTがあります。
このレーザーは組織を破壊しないので、何回でも行うことができます。
当院でもありますが、平均3mmHgくらいの眼圧低下が認められますが、全く効果がない人もいますし、効果が半年くらいで無くなってしまう人もいます。
認知症などで点眼ができない方、薬剤アレルギーが強くどの点眼も使用できないような方、ぜんそくや心疾患があり点眼に強い制限があるような方には使用しても良いかと考えています。
効果があった場合でも初回の効果は約3年で無くなり、2回目は1年半、3回目は半年と徐々に効きにくくなります。1回SLTを受ければ一生点眼などの治療が不要になると思い込まず、緑内障の定期検査を続けることが大切です。
手術治療
流出路再建術 / 線維柱帯切開術(トラベクロトミー)
新田眼科では眼内から線維柱帯を切開する方法で行っています(低侵襲緑内障手術)。
1~2㎜の小さな切開で手術が可能な侵襲の少ない手術です。眼圧も下がりますので、初期から中期の眼圧が高い患者さんにはよい手術法です。白内障と同時に手術をすると効果が良いため、軽度の白内障が始まっている場合は同時手術をお勧めしています。
合併症として、術直後の出血は必発で、一時的に眼圧上昇をきたすこともありますが、その他には大きな合併症はありません。
局所麻酔で20分くらいで手術は可能です。眼圧は点眼を併用しても10mmHg以下には下がらない手術です。
初期から中期の緑内障や眼圧が20mmHg近く高い場合に適応があるように思います。もっと、視野が進行してしまった場合や、眼圧が13~15mmHgくらいでも進行するような場合は、次の「ろ過手術」を考慮する必要があります。
下記は、手術の図と写真です。
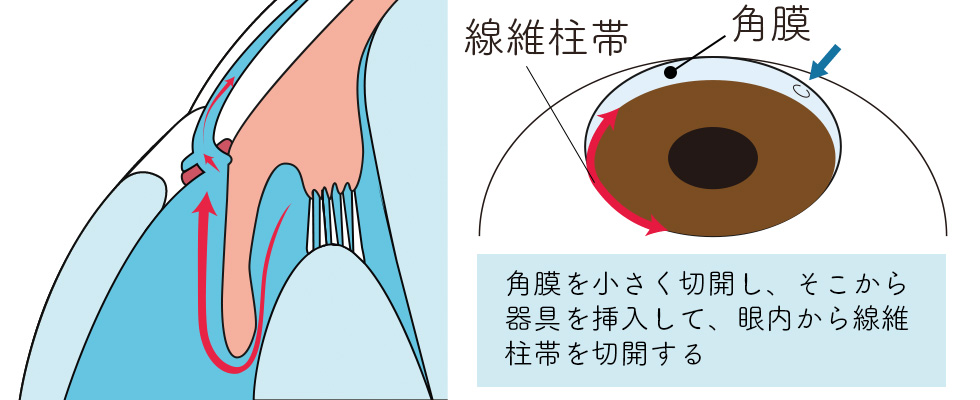
隅角を切開し、房水の流れを良くする。
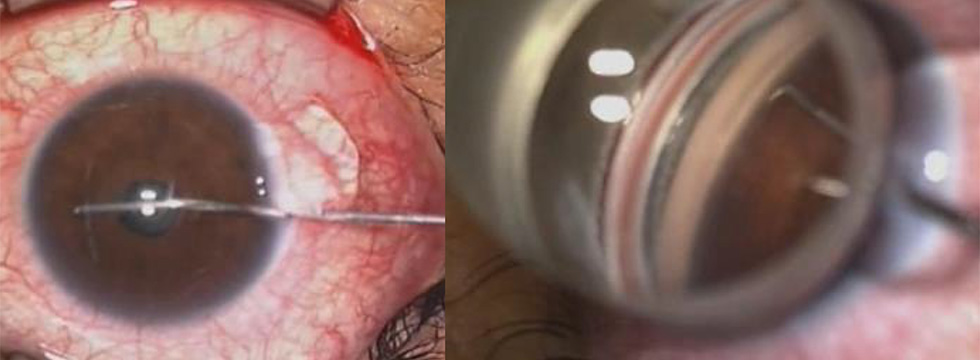
角膜の1㎜の切開から専用の器具を挿入している。専用のフックで隅角を切り始めるところ。
ろ過手術 / 線維柱帯切除術(トラベクレクトミー)
数十年間、緑内障手術のゴールデンスタンダードとされてきた手術です。
新田院長も大学時代から今まで、最も多く行った緑内障手術は、このトラベクレクトミーです。
先の「流出路再建術で眼圧が15mmHgくらいに下がっても視野障害が進行する場合」や、「既に末期近くまで視野障害が進行してしまった場合」には、より眼圧を低く下げるために、このろ過手術が必要になります。
上手く点眼薬を使用しますと、眼圧を13~15mmHgくらいまで下げることが可能になりましたが、日本人は正常眼圧緑内障が最も多いため、その眼圧まで下げても進行する方がいるのも事実です。眼圧以外の原因、例えば循環などが議論になっていますが、丁度よく循環を調整する薬はまだ開発されていません。日内変動も悪化要因とされていますが、大きな日内変動を均等にする方法はろ過手術しか今のところありません。現在のところは眼圧が、視野進行の主要かつ治療可能な要因であることは間違いないことです。このろ過手術の良いところは、うまくいくと眼圧を10mmHg以下に下げられることです。
ろ過手術は、1980年代は成功率が30%くらいと非常に難しい手術でした。その後マイトマイシンという薬剤が使用できるようになってから、成功率が80%以上に上昇しました。(当院比較)しかし、手術後にも眼圧調整の処置が必要であり、手術に伴うさまざまな合併症もあり依然として難しい手術であることに変わりはありません。合併症を減らすために、医師の技術のみでなく機械も進歩してきています。インプラント(Ex-Press アーメドチューブ)もその一つです。トラベクレクトミーのように大きな穴をあけず、限られた大きさから房水を流す手技は、視力低下をきたすような「低眼圧黄斑症」を作りにくいとされています。
どのように手術の工夫をしても「ろ過手術」は合併症の多い手術であり、豊富な経験・知識・技術が必要な手術と考えています。受ける患者さんもそのような理解を持つ必要があると思います。
以下に当院でろ過手術を受ける患者さんに術前に行う説明文を記載します。参考にしてください。
下記は、手術の図と写真です。
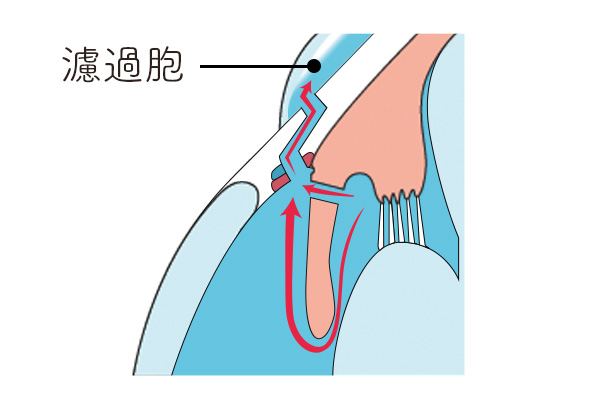
房水を直接結膜の下に流す。
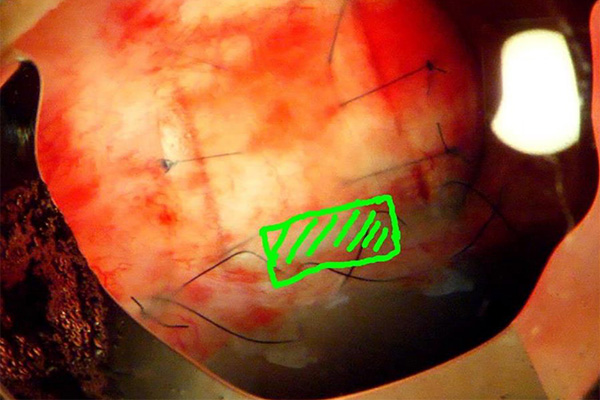
強膜に幅3.5×3.5mm、厚み0.5mmのフラップを作り、その奥に1x3mmの穴をあける。
フラップをナイロン糸で6~7針縫合する。
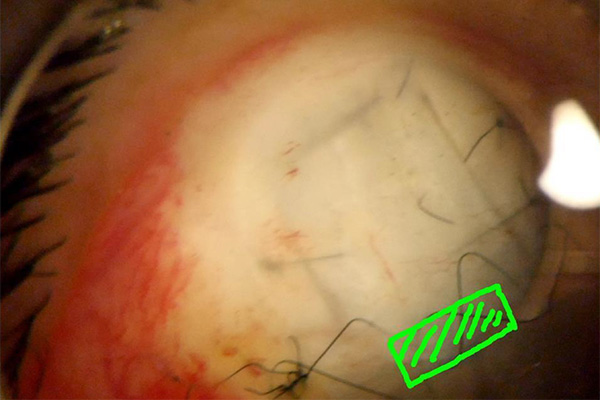
レーザーでナイロン糸を切って房水の流れる隙間を広げ、眼圧を調整する。
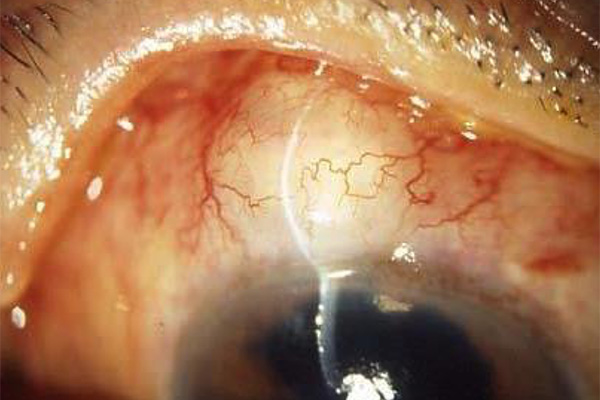
帽子が結膜の下に流れ、結膜が膨らんでいます。
インプラント手術には2通りあります
短い管からできているEx-Pressはろ過手術の変法とみなせます。比較的短時間に手術も可能で、合併症も少ないという長所があります。
しかし、長期の経過を見ていきますと、徐々に眼圧が上昇する例が多く、新田眼科では使用する機会が減ってきています。
もう一つはロングチューブシャントというアーメドという器具を使用します。
アメリカでは最初の手術から使用する考えもあるようですが、日本では通常のろ過手術を行っても治癒しない難治症例に行うことが多いようです。
エクスプレス手術
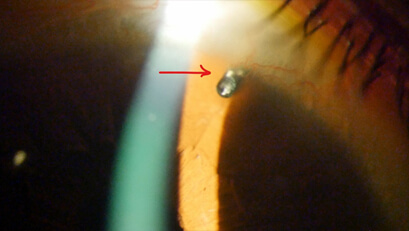
ろ過手術の一つの方法、エクスプレス手術をした例です。矢印の先に金属のチューブが見えます。
ロングチューブシャント手術
アーメドチューブと呼ばれている器具を眼外に取り付け、そこから長いチューブを眼内に挿入して房水を流す「濾過手術」の一つです。
ろ過手術の大きなトラブルに低眼圧があります。アーメドチューブはチューブと本体の間に「調圧弁」が付いていて、眼圧が上昇すると弁が開き、低下すると弁が閉じるようになっています。繊維柱帯切除術と比較すると、安全になっています。ただし眼圧は10mmHg以下にはなりにくいので、どうしても10以下に下げなければならない時は、繊維柱帯切除術を慎重に行うことになります。

アーメドチューブ:チューブの中に眼圧の調圧弁があるため、極端な低眼圧にならないように工夫されています。
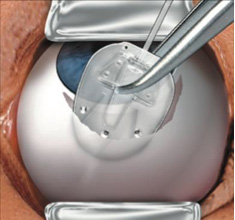
アーメドの本体を結膜の下に挿入し、固定します。
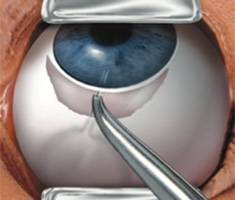
アーメドチューブの先を眼内に挿入します。角膜障害を減らすため、チューブは硝子体か後房(虹彩とレンズの間)に挿入しています。
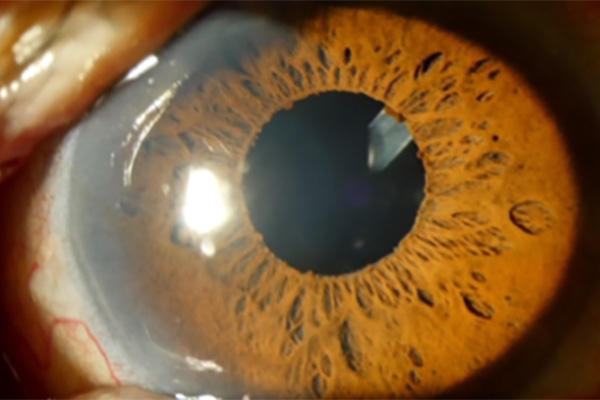
アーメドチューブの先が虹彩の下に入っている。
費用について
| 70歳以上(1割負担) | 70歳以上(2割負担) | 70歳未満(3割負担) | |
| 虹彩切除術 | 7,000円 | 14,000円 | 21,000円 |
| 流出路再建術 | 18,000円 | 18,000円 | 60,000円 |
| 濾過手術 | 18,000円 | 18,000円 | 72,000円 |
| 緑内障治療用インプラント挿入術 (プレートのないもの) |
18,000円 | 18,000円 | 105,000円 |
| 緑内障治療用インプラント挿入術 (プレートのあるもの) |
18,000円 | 18,000円 | 138,000円 |